Гемостаз - что это? Нарушение гемостаза. Нарушение гемостаза у будущих мам: причины, диагностика, лечение
Гемостаз - сложная система, обеспечивающая постоянство состояния крови. При нарушении целости сосудов происходит остановка кровотечения. При этом, если тромб выполнил основные функции, он растворяется.
Система гемостаза включает три важных механизма, работающих слаженно одновременно. В зависимости от условий преобладает один из перечисленных механизмов:
- Сосудисто-тромбоцитарный. Он обусловлен сокращением сосудов и затягиванием места поражения тромбоцитами. Они прилипают, активируются и склеиваются на поврежденной стенке сосуда. Формируется «белый тромб», в котором преобладают тромбоциты.
- За коагуляционный гемостаз отвечают тканевые факторы свертывания крови. Этот процесс обеспечивает закупорку сосуда нерастворимым фибрином. Образующийся тромб красный, потому что в фибриновой сетке есть, кроме тромбоцитов, еще и красные кровяные тельца.
- После репарации поврежденной сосудистой стенки происходит растворение кровяного сгустка.
Суть функционирования этой системы состоит в том, что под воздействием тромбина белок фибриноген превращается в фибрин, нерастворимый в воде. Любой кровяной сгусток является своеобразной смесью тромбоцитов и фибрина. Без тромбоцитов невозможно было бы обновление поврежденной стенки кровеносного сосуда. Более того, в восстановлении целостности сосуда огромную роль играет так называемый фактор роста тромбоцитов. Он стимулирует процессы восстановления тканей.
При травмировании кровеносного сосуда в организме человека происходят такие последовательные этапы.
- Сокращение поврежденного кровеносного сосуда.
- Изменение свойств стенки сосуда в месте повреждения. Участок этой стенки становится липким.
- Тромбоциты прилипают к этому участку благодаря измененным характеристикам стенки сосуда. Одновременно происходит склеивание кровеносных сосудов.
- Формируется рыхлый тромбоцитарный тромб.
- Запускается механизм свертывания крови, в ходе которого растворимый фибриноген превращается в волокна фибрина, неспособного растворяться в воде.
- Фибриновая сеть захватывает эритроциты и лейкоциты, и они уплотняют кровяной сгусток. Благодаря этому он становится плотным и обретает красный цвет.
Таким образом, понятия «гемостаз» и «свертывание крови» не являются идентичными. Процесс свертывания крови является важнейшим механизмом гемостаза - остановки кровотечения. При помощи медикаментов можно управлять процессом гемостаза.
В организме существует и фибринолитическая система. Она разрушает фибрин. Основной компонент такой системы - плазмин, образующийся из плазминогена. Способствует этому процессу тканевый активатор плазминогена. Фибрин расщепляется на продукты его распада, а в последующем тромб сжимается и растворяется. К компонентам фибринолиза относят простациклин, антитромбин III, гепарин.
Нарушения остановки кровотечений
Болезни гемостаза связаны с дисфункцией его разных компонентов. В частности, в организме человека нарушается тромбоцитарно-сосудистый и коагуляционный гемостаз. Патологии могут быть врожденными и приобретенными, локальными и генерализованными:
- Коагулопатия, при которой нарушаются свертывающая и противосвертывающая системы.
- Гиперкоагуляционное тромботическое состояние, при котором процесс свертываемости крови увеличивается в результате повышенной активности тромбоцитов.
- Гипокоагуляционное геморрагическое состояние, когда активность свертывания крови уменьшается, что влечет за собой усиление активности кровотечений.
- Синдром диссеминированного внутрисосудистого свертывания крови - опасный процесс, из-за высокой коагуляции с формированием тромбов в сосудах переходящий к сниженной коагуляции, с истощением тромбогенных факторов и усилением разрушения фибрина. Такие явления сопровождаются кровотечением, гемокоагуляционным шоком и острым поражением внутренних органов.
Нарушения гомеостаза по направленности патологических изменений делятся на гипокоагуляцию, то есть пониженное свертывание крови, и гиперкоагуляцию - повышенное свертывание.
Понижение свертывания проявляется у человека геморрагическим синдромом, при котором больного беспокоят частые кровотечения, кровоизлияния. Они возникают при небольших травмах и даже непроизвольно. Виной этому часто бывает тромбоцитопения и тромбоцитопатия. При тромбоцитопении количество тромбоцитов уменьшается. При тромбоцитопатии функция этих элементов крови снижается. Причинами снижения свертывания крови являются:
- генетические нарушения;
- аутоиммунные реакции;
- прием некоторых лекарственных препаратов;
- поражение костного мозга;
- дефицит витаминов, в частности, В12;
- злоупотребление алкоголем;
- гормональные нарушения, например, дисфункция щитовидки.
Отдельно следует отметить гемофилию: при этом заболевании свертывания крови не происходит, что опасно кровопотерей даже из-за небольшого кровотечения.
В свою очередь, повышение свертываемости крови бывает локальным и генерализованным. Причины гиперкоагуляции:
- увеличение поступления в организм активаторов свертывания крови;
- падение активности противосвертывающей системы;
- понижение противотромбических свойств стенки сосуда;
- ослабление активности фибринолиза.
При значительном поступлении в кровь прокоагулянтов и активаторов гемостаза развивается ДВС. Образуется большое количество микротромбов в сосудах. Далее развивается гипокоагуляция, тромбоцитопения и геморрагия с истощением всех систем свертывания.
Диагностика и лечение заболеваний
Для диагностики болезней, связанных с нарушениями свертывания, используют анализ на гемостаз. Он позволяет обнаружить нарушения в системе крови. Важно делать такой анализ беременным. Он показывает такие параметры:
- Содержание фибриногена.
- Показатель активированного частичного тромбопластинового времени. Он определяет, насколько быстро происходит сворачивание крови.
- Количество протромбина, указывающего на качество свертываемости. При более высоком его содержании кровь будет сворачиваться быстрее.
- Тромбиновое время, необходимое для превращения фибриногена в фибрин на последнем этапе свертывания.
- Показатель антитромбина III, препятствующего свертыванию.
- Д-димер (образуется при распаде белка).
- Протеин С. Уменьшение его количества приводит к развитию тромбоза.
- Волчаночный антикоагулянт.
- Активированное время рекальцификации.
- Время рекальцификации плазмы.
Анализ на гемостаз можно сдать во многих больницах.
Лечение любых нарушений гемостаза сводится к устранению его отрицательных влияний на организм. Проводится терапия с исключением препаратов, нарушающих деятельность тромбоцитов. Важно проводить лечение инфекционных заболеваний и воспалительных процессов в организме.
Очень важно укреплять стенки кровеносных сосудов. Это можно сделать благодаря приему поливитаминных препаратов. Назначаются также средства, имеющие в своем составе , Аминокапроновая кислота. Женщинам необходимо приложить усилия для восстановления менструального цикла.
Лечение же гемофилии основано на заместительной терапии. Больному вводятся препараты факторов свертывания крови VIII, IX. Лечение гемофилии В основано также на введении таких факторов, как II, VII, IX и X.
Больным необходимо обращать внимание на любые проблемы с гемостазом, поскольку они могут иметь опасные для здоровья и жизни последствия.
Многим из нас приходилось сдавать анализы на гемостаз. Что это такое и зачем нужно его проверять? Ответ на этот вопрос нужно начинать с пояснения, что такое наша кровеносная система и какие механизмы в ней функционируют.
Первая функция гемостаза
Мало кто знает, что наша кровь - это тоже ткань, только жидкая. Она состоит из плазмы, являющейся собственно ее жидким элементом, а также эритроцитов, лейкоцитов и тромбоцитов, которые находятся в плазме как бы во взвешенном состоянии. Все это непрерывно движется по большим и малым артериям, венам и капиллярам, доставляя к клеткам кислород, питание и выполняя массу других функций. Такова в упрощенном виде модель нашей кровеносной системы. Очень важно, чтобы кровь имела правильную консистенцию. Если она слишком густая, образуются тромбы. Если, наоборот, слишком жидкая, человек страдает излишней кровоточивостью. Сохраняет нашу кровь в оптимальном состоянии созданная природой система, называемая гемостаз. Что это за система и каков механизм ее работы?
Вторая функция гемостаза
Система гемостаза очень сложна. Кроме поддержания в крови нужной вязкости и текучести, она обеспечивает заживление ран (останавливает кровотечение) при порезах и прочих травмах сосудов. Стенки последних образованы тремя слоями живой ткани, каждый из которых выполняет свою роль для обеспечения бесперебойного прохождения крови по организму. Если по каким-либо причинам целостность стенки сосуда нарушается, кровь устремляется в разрыв, и у человека открывается кровотечение. Для его прекращения организм запускает систему или гемостаз. Он бывает двух видов - первичный и вторичный.
Первичный гемостаз: что это
Этот вид прекращения кровотечений еще называют сосудисто-тромбоцитарным гемостазом. Механизм его работы состоит в вызывании спазма поврежденного сосуда, его сужения и закупорки «прорехи» тромбоцитами. На поврежденном участке образуется корочка, кровотечение прекращается. В народе говорят «кровь свернулась». У тех, кто не имеет проблем с гемостазом, этот процесс занимает до 3 минут. Механизм его действия таков. На стенках сосуда возле раны начинается адгезия, то есть оседание, прилипание тромбоцитов. Их форма становится более округлой, а на поверхности появляются шипы и отростки, обеспечивающие прочное скрепление с другими тромбоцитами. В итоге происходит их склеивание между собой (агрегация), и образуется пробка из тромбоцитов. В 1 мкл крови должно быть от 150 до 300 тысяч здоровых тромбоцитов правильной формы. В противном случае процесс свертываемости нарушается.
Что такое вторичный гемостаз
Склеившиеся тромбоциты начинают выделять в кровь активные биологические и химические вещества, вызывающие сужение стенок сосуда и образование вторичного, необратимого склеивания. Одновременно с тромбоцитными факторами выделяется важнейший для фермент тромбин, который в свою очередь влияет на образование белка фибрина. Волокна этого белка являются основой тромба. Они создают как бы сеть, в которой запутываются эритроциты и лейкоциты. Фибрин получается из другого белка - фибриногена. Чтобы определить его количество в крови, сдают кровь на гемостаз. Что это такое - фибриноген - и в чем его важность? Этот белок играет ведущую роль в свертываемости крови. Его избыток вызывает тромбоз, а недостаток - кровоизлияния. Нормой считается от 1,5 до 3,0 г/л фибриногена. Если его больше 4,5 г/л, у человека возможно наличие таких заболеваний, как туберкулез, инсульт, инфаркт, злокачественные опухоли, пневмония, грипп и ряд других состояний, включая сильные ожоги, хирургические операции, прием некоторых лекарств. Количество белка менее 1,5 г/л вызывают цирроз печени, ДВС-синдром, гепатит, миелолейкоз, токсикоз, кесарево сечение при родах, полицитемия, укусы змей, дефицит витаминов В12 и С.
Третья функция гемостаза
Завершающий этап заживления ран - фибринолиз, за который также отвечает гемостаз. Что это такое? Фибринолиз заключается в уничтожении закупорочного тромба и восстановлении кровообращения в поврежденном кровеносном сосуде. С первых секунд процесса заживления раны и начала свертываемости крови в плазме активизируется фермент плазминоген. Он вырабатывает белок плазмин, расщепляющий фибрин, а вместе с ним и тромб. Между образованием тромба и его растворением должен быть баланс, который и обеспечивает гемостаз. Как видим, эта система очень сложная. Сбой даже в самом малом ее звене ведет к нарушению работы всей цепи и серьезным заболеваниям.
Нарушение гемостаза. Что это такое и как его выявить
Различают следующие нарушения:
Которая приводит к самопроизвольному образованию тромбов в артериях, венах и внутренних органах. Это чревато тяжелыми состояниями, такими как инсульт в юном возрасте, частые выкидыши у женщин, болезни головного мозга (вызываются тромбозом в артериях мозга) и другие.
Пониженная свертываемость крови (гипокоагуляция), приводящая к спонтанным кровотечениям. Она наблюдается при гемофилии, недостаточности тромбоцитов в крови или их патологических изменениях, болезнях печени, недостаточности факторов свертываемости, тромбоцитопатии.
ДВС-синдром, при котором присутствуют оба вида коагуляции.
Чтобы выяснить причину аномалий в свертываемости крови, проводят гемостазиограмму (коагулограмму), или анализ на гемостаз. анализ проводят беременным, больным перед хирургической операцией, людям, страдающим болезнями сердца и сосудов, а также пациентам с патологиями свертываемости крови. Коагулограмма бывает базовой, при которой определяют гематокрит, гемоглобин, количество всех факторов крови и ряд других показателей. Второй вид коагулограммы - расширенная, назначающаяся в основном людям с патологиями крови и беременным.
Гормональный гемостаз как метод лечения
У некоторых женщин наблюдаются выражающиеся в обильных длительных кровотечениях. Для устранения проблемы применяют гормональный гемостаз. Что это такое? Метод применяется для лечения молодых женщин, у которых исключены такие заболевания, как фиброма, опухоли яичников, эндометриоз. Существует три способа гормонального гемостаза - эстрогенный, гестагенный и смешанный. Эстрогенный заключается в инъекциях эстрогенов внутримышечно. Первые двое-трое суток их выполняют каждые 2,5-3 часа. В последующие дни дозу снижают. После остановки кровотечений эстрогены заменяют на гестагены и проводят терапию Гестагенный метод применяют, если у больной нет тяжелых форм анемии и декомпенсированного цирроза печени. Его цель - создание такого уровня гормонов, при котором принудительно происходит отторжение эндотермия, устилающего маточную полость. Равносильно этому методу можно применить гонадотропный гемостаз с использованием гонадотропина.
Гемостаз во время беременности
Беременность вызывает много изменений в организме женщин. Одно из них - увеличение числа тромбоцитов и, как следствие, вязкости крови. Это нормальный физиологический процесс, вызванный подготовкой организма к предстоящим родам. Однако, если тромбоцитов образуется слишком много, можно говорить о тромбофилии, состоянии, которое ведет к образованию тромбов в кровеносных сосудах. Тромбофилия вызывает прерывание беременности, задержку развития плода, токсикоз и другие осложнения. Поэтому абсолютно необходимо делать анализы на гемостаз при беременности. Что это значит и когда его нужно делать? Идеально, если такой анализ проведут еще до зачатия, чтобы предупредить осложнения вынашивания малыша. Этот анализ выполняется по 14 пунктам и дает точную картину состояния крови. Если обнаружена патология, врач может назначить лечение. Но это не обязательно. Иногда достаточно наблюдения за динамикой развития отклонения.
Когда мы в быту говорим о свертывании крови, то и не подозреваем, что обсуждаем проблемы гемостаза. Гемостаз - это биологическая система, которая поддерживает жидкое состояние крови в организме в норме и отвечает за остановку кровотечения при повреждении целостности сосудов. То есть наш организм запрограммирован природой на то, чтобы не потерять зря ни одной капли крови.
Различают два механизма гемостаза
- сосудисто-тромбоцитарный (первичный)
- коагуляционный (вторичный)
Первичный гемостаз
Сосудисто-тромбоцитарный гемостаз выполняет остановку кровотечения в мельчайших сосудах (капиллярах), где кровяное давление низкое, а просвет сосудов мал.
У здорового человека кровотечение при ранении мелких сосудов останавливается за 1-3 мин (так называемое время кровотечения). Этот гемостаз достигается сужением (сокращением) сосудов и закупоркой их сгустками тромбоцитов - «белым тромбом». При повреждении эндотелия (клеток, выстилающих внутренний просвет сосудов) осуществляется запуск первичного гемостаза: выделяются особые вещества - биохимические «сигналы тревоги», которые работают как стартер процесса остановки кровотечения.
Проплывающие с током крови тромбоциты находятся в неактивированном состоянии. Контактируя с раневой поверхностью и факторами свертывания, они переходят в активированное состояние и выделяют ряд веществ, необходимых для гемостаза.
Адгезия тромбоцитов и спазм сосудов
Эндотелий действует как мощная противосвертывающая поверхность, которая не активирует белки свертывания крови и не привлекает к себе тромбоциты. После травмы эндотелий превращается в мощный стимулятор свертываемости. При повреждении его происходит прилипание (адгезия) тромбоцитов к поверхностно расположенным волокнам коллагена. Этот процесс поддерживается веществом, содержащимся в эндотелии сосуда и тромбоцитах - фактором Виллебранда (ФВ) . При дефиците ФВ (болезнь Виллебранда) адгезия тромбоцитов нарушается.
Образование первичного тромба
Существуют факторы, стимулирующие образование первичного тромба и нарушающие его. К первым относятся, например, различные воспалительные процессы. При воспалении повышается содержание в крови биологически активных веществ: можно сказать, что организм готов к формированию тромба, дело только за местным повреждением сосуда. Поэтому при тяжелых инфекционных болезнях может произойти закупорка сосудов. Повышена готовность к тромбообразованию и во время беременности, а также при некоторых наследственных заболеваниях (тромбофилия). Из продуктов питания повышают активность тромбоцитов столовый уксус (маринады) и кофе.
Процесс образования первичного тромба нарушается при снижении количества тромбоцитов тромбоцитопения) и при их качественной неполноценности (тромбоцитопатия). Тромбоцитопатия может возникнуть при приеме ряда лекарств. В первую очередь это противовоспалительные препараты: аспирин, анальгин, бруфен, некоторые антибиотики. Тромбоцитопатия развивается и при болезнях почек . Полноценность тромбоцитов может также снижать употребление специй и крепких алкогольных напитков.
Нарушение образования первичного тромба проявляется в наклонности к кровотечениям, образованию синячковой сыпи.
Тромбозы
К развитию тромбозов ведет избыточная активность тромбоцитов.
Закупоривание поверхностного сосуда сопровождается резкой болью, чувством распирания; при разрыве закупоренного сосуда возникает гематома (кровоизлияние). Если у человека к тому же еще и повышено артериальное давление, закупорка сосуда может привести к кровоизлиянию в мозг (инсульту) , в оболочки глаза.
Коагуляционный гемостаз (свертывание крови)

Коагуляционный гемостаз выполняет остановку кровотечения в более крупных сосудах (артериях и венах). Это достигается за счет свертывания крови (коагуляции).
При ранении образуется тромб, который должен сократиться, выжав из себя сыворотку крови (ретракция), чтобы сблизить края раны в стенке сосуда. Далее этот тромб должен удерживаться на месте все время, необходимое для зарастания раны рубцовой тканью. И лишь после этого тромб, как мавр, сделавший свое дело, должен раствориться (фибринолиз).
Термин «коагуляционный» происходит от лат. слова coagulatio - «свертывание», «сгущение». Соответственно, коагулянтами называются вещества, повышающие свертываемость крови, а антикоагулянтами - те, которые, напротив, угнетают активность свертывающей системы, препятствуя образованию тромбов.
Cочетание механизмов гемостаза
Эффективный гемостаз возможен только при полноценном сочетании первичного и вторичного механизмов. Тромбоциты принимают активное участие в коагуляционном гемостазе, без них невозможен конечный этап формирования полноценного тромба - ретракция кровяного сгустка. При ранениях как мелких, так и крупных сосудов происходит образование тромбоцитарной пробки с последующим свертыванием крови, организацией фибринового сгустка, а затем - восстановление просвета сосудов за счет фибринолиза - растворения фибринового сгустка.
Для того чтобы кровоток в обычном состоянии не нарушался, а при необходимости наступало эффективное свертывание крови, необходимо поддержание равновесия между факторами плазмы, тромбоцитов и тканей, способствующими свертыванию и тормозящими его. Если это равновесие нарушается, возникают либо кровотечения (геморрагические диатезы), либо тромбозы .
Постоянная гемостатическая пробка («красный тромб») формируется при образовании тромбина. Тромбин вызывает необратимую агрегацию тромбоцитов и отложение фибрина на сгустках, образующихся в месте травмы. Фибринотромбоцитарная сеточка служит барьером, предотвращающим дальнейшее вытекание крови из сосуда, и запускает процесс репарации (восстановления) ткани.
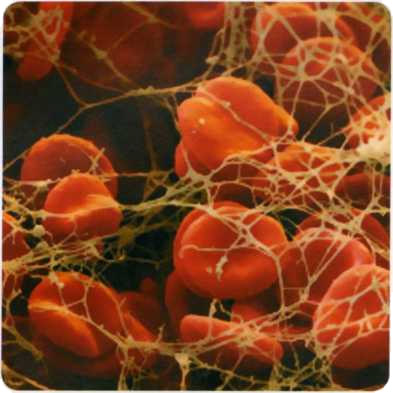
Красный тромб — эритроциты в трехмерной фибриновой сети
Факторы свертывания крови
Свертывающая система крови - это фактически несколько взаимосвязанных реакций, протекающих при участии ферментов. На каждой стадии данного процесса происходит активация профермента (неактивной формы фермента). Систему свертывания составляют тринадцать таких белков (факторов свертывания крови). Их принято обозначать римскими цифрами (например, ФVII - фактор VII), а для активированной формы добавляют индекс «а» (ФVIIa - активированный фактор VIII). Коагуляция происходит по типу цепной реакции: появление стимулятора приводит к запуску каскада реакций, завершающихся образованием фибрина - конечного продукта реакций свертывания крови.
К плазменным факторам свертывания крови относятся: I (фибриноген), II (протромбин), III (тромбопластин/тромбокиназа), IV (ионы кальция), V (проакцелерин), VI (акцелерин), VII (проконвертин), VIII (антигемофильный глобулин А), IX (фактор Кристмаса), X (фактор Стюарта-Прауэра/тромботропин), XI (предшественник плазменного тромбопластина), XII (фактор Хагемана/фактор контакта) и XIII (фибринстабилизирующий фактор).
Кроме пронумерованных факторов существуют также именные: фактор Флетчера (прекалликреин), фактор Фитцджеральда (высокомолекулярный кининоген), фактор Виллебранда и некоторые другие. Их открыли, когда номерная схема была уже узаконена.
Нарушения в системе коагуляции
Уменьшение содержания или активности факторов свертывания может сопровождаться повышенной кровоточивостью (например, гемофилия А, гемофилия В , болезнь Виллебранда). Избыточная активация коагуляционного гемостаза приводит к развитию тромбозов (тромбофилии).
Гемостаз и беременность
Среди причин невынашивания плода на втором месте (после акушерско-гинекологических) стоят проблемы, связанные с системой гемостаза.
В ходе беременности организм будущей матери готовится к родам. Готовится и система гемостаза, которая по мере приближения родов активируется все больше, ведь роды - это кровопотеря. И если гемостаз женщины исходно гиперактивен, то во время беременности могут образоваться микротромбы в сосудах матки, плаценты, что приводит к выкидышу или к замершей беременности.
При каких состояниях это может произойти?
- При наследственной тромбофилии.
- Наиболее часто при нарушении обмена фолиевой кислоты, когда в крови повышается количество гомоцистеина. Он повреждает эндотелий сосудов, чем запускает механизм тромбообразования. Причинами этого могут быть недостаток в рационе фолиевой кислоты и витамина В 12 , болезни щитовидной железы и почек. Уровень гомоцистеина также способен повыситься у курильщиков, любителей кофе и на фоне приема ряда медикаментов (теофиллина, никотиновой кислоты).
- При антифосфолипидном синдроме (АФС) - аутоиммунном заболевании, когда организм вырабатывает антитела к своим собственным факторам свертывания, в результате чего также спонтанно образуются тромбы в сосудах.
Профилактика нарушений свертываемости
Во избежание осложнений всем беременным женщинам следует назначать лабораторные исследования: клинический анализ крови, коагулограмму (выявляются параметры свертывания крови), определение уровня гомоцистеина. Если в анамнезе имеются выкидыши или замершая беременность, необходимо полное исследование системы гемостаза, анализ крови на антифосфолипидные антитела. В случае ЭКО (экстракорпорального оплодотворения) контролировать параметры свертывания крови нужно в течение всей беременности. Коррекцию подобных нарушений проводят совместно два специалиста - гинеколог и гематолог.
В идеале полное обследование целесообразно выполнять не после наступления беременности, а на стадии планирования семьи.
Биология гемостазаГемостаз - это сложный процесс, который предотвращает или останавливает истечение крови из просвета сосуда, обеспечивает возникновение свертка фибрина, необходимого для восстановления целостности ткани, и, наконец, удаляет фибрин, когда нужда в нем отпадает. В этом процессе участвуют четыре основных физиологических механизма.
Сокращение сосуда. Это - первоначальная реакция на повреждение, реализующаяся даже на микроциркуляторном уровне. Вазоконстрикция возникает раньше адгезии тромбоцитов к сосудистой стенке как рефлекторный ответ на воздействие различных стимулов. Она связана с формированием тромбоцитарных агрегатов и фибрина. Вазоконстрикторы тромбок-сан А 2 (ТкА 2) и серотонин выделяются в процессе агрегации тромбоцитов. Местные физические факторы, включающие протяженность и расположение очага повреждения сосудистой стенки, могут также влиять на выраженность кровотечения.
Функция тромбоцитов. Нормальное содержание тромбоцитов в 1 мм 3 - 150 000-400 000, средняя продолжительность их жизни - 10 дней. Они участвуют в двух процессах, характерных для гемостаза. Первичный гемостаз - это обратимый процесс, на который не распространяется действие гепарина. Тромбоциты прилипают к субэндотелиальным коллагеновым волокнам в зоне разрыва стенки сосуда. В этом процессе участвует фактор Виллебранда (ФВ) - белок, врожденное отсутствие которого характерно для болезни Виллебранда (Willebrand). Тромбоциты увеличиваются в объеме и начинается реакция выделения тромбоцитарных факторов, привлекающая другие тромбоциты. Возникающий в результате этого агрегат пломбирует разорванный сосуд. АДФ, тромбоксан А 2 и серотонин относятся к медиаторам этого процесса. Их антагонистами служат такие медиаторы, как простациклин и простагландин Е 2 , которые являются вазодилататорами и препятствуют агрегации тромбоцитов. Другой процесс, в котором участвуют тромбоциты, - это необратимая, зависимая от фибриногена, их дегрануляция. Выделяется тромбоцитарный фактор 3, воздействующий на различные звенья коагуляционного каскада. Медиаторы, выделяющиеся из тромбоцитов, также участвуют в дальнейшем в процессе фибринолиза..
Коагуляция. Сущность коагуляции заключается в активации каскада зимогенов, приводящей к расщеплению фибриногена и превращению его в нерастворимый фибрин, скрепляющий пломбу из тромбоцитов. Внутренний механизм активации каскада начинается с контакта факторов свертывания с коллагеном в месте повреждения стенки сосуда. Внешний механизм запускается тканевыми факторами (гликопротеинами). Эти два механизма конвергируют, и после активации фактора Х(Ха) - это уже единый механизм. Фактор Ха превращает протромбин в тромбин. За исключением тромбопластина, фактора VIII и ионов кальция все остальные факторы свертывания крови синтезируются в печени. Факторы II, VII, IX и X зависят от витамина К.
Фибринолиз. Проходимость сосудов обеспечивается за счет лизиса свертков фибрина и действия антитромбина III,* который нейтрализует некоторые протеазы комплементарного каскада. Фибринолиз зависит от плаз-мина, который получается из его предшественника - плазменного белка плазминогена. Плазмин лизирует фибрин, частицы которого препятствуют агрегации тромбоцитов.
Тесты на гемостаз и свертываемость крови
К наиболее важным моментам в оценке свертываемости крови относятся тщательные сбор анамнеза и физикальное обследование больного. Специально должны быть заданы вопросы, касающиеся того, имели ли ранее место у больного:
Процедуры переливания крови,
Необъяснимые кровотечения во время крупных хирургических операций,
Любые кровотечения после мелких операций,
Любые спонтанные кровотечения,
Нарушения свертываемости крови у членов семьи.
При сборе анамнеза необходимо обратить внимание на прием медикаментов и наличие заболеваний (злокачественные опухоли, болезни печени или почек), которые могли бы препятствовать нормальному гемостазу.
Количество тромбоцитов. Спонтанные кровотечения при содержании тромбоцитов в крови более 50 000 в 1 мм 3 встречаются редко. Такого количества тромбоцитов обычно достаточно для адекватного обеспечения гемостаза после травм и обширных операций, если содержание других факторов свертывания оказывается нормальным.
Время кровотечения. Оно позволяет оценить характер взаимодействия между тромбоцитами и поврежденной стенкой сосуда и скорость формирования тромбоцитарной пломбы. Низкое количество тромбоцитов в крови, нарушение их функции или содержания некоторых других факторов свертывания даст увеличение продолжительности кровотечения.
Протромбиновое время (ПВ). Это тест на полноценность внешнего механизма коагуляции. Прокоагулянт тромбопластин добавляется с кальцием к такому же объему цитратной плазмы, и измеряется время образования свертка. Тест определяет дефицит факторов II, V, VII, X или фибриногена.
Парциальное тромбопластиновое время (ПТВ). Скрининговый тест для оценки внутреннего механизма. Выявляет недостаточность факторов VIII, IX, XI или XII. Тест высокочувствительный: только очень незначительный дефицит факторов VIII или IX может остаться незамеченным. ПТВ в сочетании с ПВ помогает выявить дефект свертывания в первой или второй его фазе.
Тромбиновое время (ТВ). Эта проба выявляет аномалии фибриногена и указывает на содержание в крови циркулирующих антикоагулянтбв и ингибиторов противосвертывающей системы.
Пробы на фибринолиз. Концентрация в крови продуктов разрушения фибрина может быть определена иммунологически. Ложноположительные результаты (более 10 мг/мл) могут иметь место при заболеваниях печени или почек, тромбоэмболических осложнениях или при беременности.
Оценка риска нарушений гемостаза у хирургических больных
Предоперационная оценка состояния гемостаза. Рапапорт (Ra-paport) выделил четыре уровня внимания (в зависимости от анамнеза больного и предполагаемой операции) к состоянию гемостаза, которые определяют объем его дооперационного исследования.
Уровень I: анамнез обычный, а объем оперативного вмешательства относительно невелик (например, инцизионная биопсия молочной железы или герниопластика). Никаких скрининговых тестов проводить не стоит.
Уровень II: анамнез обычный, планируется объемная операция, но серьезного кровотечения не ожидается. Должны быть оценены содержание в крови тромбоцитов, мазок крови и ПТВ, чтобы выявить возможные тромбоцитопению, циркуляцию антикоагулянта или внутрисосудистое свертывание.
Уровень III: анамнез указывает на имевшие место нарушения гемостаза, а больной будет подвергнут процедуре, при которой гемостаз может нарушаться (например, гемоксигенация или манипуляции, сберегающие клетки крови). Этот уровень также применим к ситуациям, при которых минимальное послеоперационное кровотечение (кровоизлияние) может принести особый вред (например, внутричерепные операции). Для оценки функции тромбоцитов должны быть исследованы длительность кровотечения и содержание тромбоцитов в крови. ПВ и ДТВ должны быть измерены для оценки коагуляции, а сверток фибрина должен быть исследован на предмет аномального фибринолиза.
Уровень IV: больной сообщил о ранее имевших место расстройствах гемостаза, или его рассказ о предыдущих событиях с высокой вероятностью указывает на эти расстройства. Должны быть выполнены все тесты, что и при уровне III, плюс необходимая консультация гематолога. В срочных случаях для выявления дисфибриногенемии или циркуляции в крови антикоагулянта должны быть исследованы агрегация тромбоцитов и ТВ. Больным с заболеваниями печени, механической желтухой, почечной недостаточностью или злокачественными новообразованиями до операции должны быть проведены исследования содержания тромбоцитов в крови, ПВ, ПТВ.
Врожденные дефекты гемостаза
КЛАССИЧЕСКАЯ ГЕМОФИЛИЯ (ДЕФИЦИТ ФАКТОРА VIII)
Классическая гемофилия (гемофилия А) - сцепленное с полом рецессивно наследуемое состояние, при котором нарушен синтез нормального фактора Vffl. Встречаемость колеблется от 1:10 000 до 1:15 000 . Почти в 20% случаев состояние является результатом спонтанных мутаций. Его клинические проявления в высшей степени вариабельны.
Выраженность клинических проявлений зависит от степени дефицита фактора VIII. Спонтанные кровотечения и тяжелые осложнения закономерно возникают, когда в крови практически не удается выявить активности фактора VIII. При его концентрации, составляющей примерно 5% от нормы, спонтанных кровотечений обычно не бывает, хотя могут возникать массивные кровотечения после травм и операций. Значительное кровотечение обычно впервые отмечается в возрасте, когда ребенок только начинает ходить. В это время у ребенка могут возникать гемартрозы, носовые кровотечения и гематурия. Внутричерепные кровоизлияния, связанные с травмой, у этих больных в 25% случаев заканчиваются летально. Гемартроз - наиболее характерная ортопедическая проблема. Могут также наблюдаться кровоизлияния в забрюшинную клетчатку или в стенку кишки, что сопровождается тошнотой, рвотой или схваткообразными болями в животе. Эндоскопическое исследование верхних отделов желудочно-кишечного тракта может выявить типичное утолщение складок слизистой оболочки («оборонительные аалы» или «упаковки монет»).
Лечение. Концентрация фактора VIII в плазме, необходимая для обеспечения гемостаза, в норме очень мала - 2-3%. Если, однако, началось серьезное кровотечение, то требуется гораздо большая его активность (30%), чтобы достичь гемостаза. Период полураспада фактора VIII составляет 8-12 ч. С момента окончания трансфузии его полураспад происходит за 4 ч. Считается, что в 1 мл натйвйой плазмы содержится 1 ед. фактора VIII. Криопреципитатные концентраты содержат 9,6 ед. фактора VIII в 1 мл. Степень необходимого восполнения дефицита фактора VIII зависит от тяжести повреждения. Расчет необходимого количества фактора VIII: 1 ед. на 1 кг массы тела дает повышение его активности примерно на 2%. Половина этого количества соответственно вводится каждые 4-6 ч для поддержания безопасного для жизни уровня. Свежезамороженный криопреципитат предпочтителен для лечения легких форм гемофилии, поскольку при этом имеется минимальный риск заражения вирусным гепатитом. В тяжелых случаях препаратом выбора являются концентраты фактора VIII. При легких формах гемофилии и болезни Виллебранда имеется опыт использования dDAVP - синтетического производного вазопрессина, вызывающего повышение активности фактора VIII и выделение активатора плазминогена, прямо пропорциональные дозе препарата. После крупных хирургических вмешательств у больных с гемофилией трансфузионное введение им фактора VIII должно продолжаться не менее 10 сут. Даже относительно небольшие процедуры должны сопровождаться введением фактора VIII, чтобы достичь уровня активности в 25-30%.
РОЖДЕСТВЕНСКАЯ БОЛЕЗНЬ (ДЕФИЦИТ ФАКТОРА IX)
Дефицит фактора IX клинически неотличим от дефицита фактора VIII. Он также является наследственным, сцепленным с X хромосомой рецессивно наследуемым заболеванием с различной клинической выраженностью. При тяжелых формах уровень активности фактора составляет менее 1%. Такие формы встречаются у половины больных этим заболеванием.
Лечение. Все больные требуют компенсации дефицита фактора при выполнении больших или малых операций. Современная терапия состоит в назначении концентрата фактора IX. Вначале период его полураспада короче, чем у фактора VIII; при стабильном состоянии больного период его полураспада значительно дольше (18-40 ч). Используются различные концентраты фактора IX. Конин содержит 10-60 ед. фактора IX в 1 мл, но его применение чревато тромбоэмболическими осложнениями. В новых препаратах другие факторы свертывания отсутствуют, в связи с чем частота тромбоэмболии ниже. Во время тяжелого кровотечения лечение должно быть направлено на достижение уровня фактора, составляющего от 20 до 50% от нормы в первые 3-5 дней, и затем уровень в 20% должен поддерживаться в течение примерно 10 дней. Плазменная активность в процессе лечения должна постоянно контролироваться. Выработка антител к фактору наблюдается примерно у 10% больных.
БОЛЕЗНЬ ВИЛЛЕБРАНДА
Болезнь Виллебранда встречается примерно с частотой 1:1000. Клинически тяжелые формы наблюдаются гораздо реже. Заболевание обычно наследуется по аутосомно-доминантному типу, но может отмечаться и рецессивное наследование. Оно характеризуется аномальным фактором Виллебранда и снижением активности прокоагулянтного фактора VIII С, который корректирует аномальное формирование фибринного свертка при гемофилии А. Для больных характерно увеличение длительности кровотечения, но это имеет меньшее значение, чем снижение концентрации фактора VIII С. У одного и того же больного в разное время может быть то увеличенная, то нормальная длительность кровотечения. Ристоцетин оказывается неспособным вызывать агрегацию тромбоцитов примерно у 70% больных.
Клинические проявления. Клинические проявления обычно минимальны, пока травма или операция не сделают их значимыми. Распространение спонтанных кровоизлияний часто ограничивается кожей и слизистыми оболочками. Относительно часты носовые кровотечения и меноррагии. Нередки серьезные кровотечения после небольших операций.
Лечение. Лечение направлено на коррекцию продолжительности кровотечения и содержания в крови фактора VIII R:WF(фактора Виллебранда). Эффективен только криопреципитат - 10-40 ед./кг каждые 12ч. Эта терапия должна начинаться за день до операции, и ее длительность должна быть такой, как описано для классической гемофилии.
Приобретенные дефекты гемостаза
АНОМАЛИИ, СВЯЗАННЫЕ С ТРОМБОЦИТАМИ
Тромбоцитопения, являющаяся наиболее частой причиной нарушения гемостаза у хирургических больных, может возникать из-за массивной крово-потери, применения некоторых лекарственных препаратов или как следствие некоторых заболеваний. Тромбоцитопения, связанная с гепарином, отмечается у 0,6% больных, получающих гепарин. Считают, что ее возникновение может быть связано с иммунными процессами. Наибольшее снижение количества тромбоцитов отмечается на 4-15-й день от начала применения гепарина при первичной терапии и на 2-9-й день при повторных курсах. Снижение числа тромбоцитов в крови может быть связано и с нарушением 1 функций отдельных органов. При уремии отмечается увеличение длительности кровотечения и нарушение агрегации тромбоцитов. Нарушения агрегации тромбоцитов и секреции тромбоцитарных факторов наблюдаются у больных с тромбоцитопенией, полицитемией или миелофиб-розом.
Лечение. При наличии более 50 000 тромбоцитов в 1 мм 3 крови специфического лечения не требуется. Тромбоцитопения, связанная с эпизодом злоупотребления алкоголем, действием лекарств или вирусной инфекции, исчезает через 1-3 нед. Тяжелая Тромбоцитопения может быть связана с дефицитом в организме витамина В 12 или фолиевой кислоты. Для борьбы с этим состоянием достаточно адекватной нут-ритивной поддерживающей терапии. У больных идиопатической тромбоцитопенией или системной красной волчанкой при снижении числа тромбоцитов до менее чем 50 000 в 1 мм 3 успех достигается применением стероидов или плазмафереза. Спленэктомия с единственной целью борьбы с тромбоцитопенией, вызванной гиперспленизмом, у больных с портальной гипертензией применяться не должна. После массивных гемотрансфузий профилактического введения тромбоцитарной массы обычно не требуется. Одна единица тромбоцитарной массы содержит примерно 5,5*10 5 клеток, что при введении человеку с массой тела 70 кг должно сопровождаться увеличением числа тромбоцитов на 10 000 в 1 мм 3 . У больных, рефрактерных к стандартным трансфузиям тромбоцитарной массы, оказывается эффективным применение тромбоцитов, подобранных по человеческому лейкоцитарному антигену (human leucocyte antigen - HLA).
ПРИОБРЕТЕННАЯ ГИПОФИБРИНОГЕНЕМИЯ -СИНДРОМ ДЕФИБРИНАЦИИ (ДЕФИЦИТ ФИБРИНОГЕНА)
Этот синдром редко выявляется как изолированный, поскольку чаще сочетается с дефицитом факторов II, VI, VIII и тромбоцитов. Большинство больных с приобретенной гипофибриногенемией страдают внутрисосудис-тым свертыванием (диссеминированное внутрисосудистое свертывание - ДВС). ДВС возникает после, введения в кровь тромбопластических материалов. Этот синдром наблюдается у погибших переношенных плодов, при отслойке плаценты и при эмболии околоплодными водами. Дефибринация также наблюдается при операциях с искусственным кровообращением, раке с распространенными метастазами, лимфомах и различных инфекциях (включая сепсис, вызванный как грамотрицательной, так и грамположитель-ной микрофлорой).
Отличить ДВС от вторичного фибринолиза сложно, поскольку в обоих случаях отмечается" удлинение ТВ, ПТВ и ПВ. Сочетание низкого количества тромбоцитов, положительный плазменный протаминовый тест, сниженное содержание фибриногена и возрастающее количество продуктов его деградации, рассмотренные в контексте основного заболевания, с высокой вероятностью свидетельствуют о развитии ДВС-синдрома. Первоочередной задачей лечения должно быть устранение причины, вызвавшей возникновение синдрома. Для поддержания эффективного циркулирующего объема показано применение солевых растворов. При продолжающемся кровотечении факторы гемостаза должны возмещаться за счет свежезамороженной плазмы, криопреципитата и (при необходимости) тромбоци-тарной массы. Большинство исследований указывает на то, что при острых формах ДВС-синдрома использование гепарина не показано. Его следует применять при фульминантной пурпуре или венозной тромбоэмболии. Для предотвращения накопления в крови продуктов деградации фибрина могут использоваться ингибиторы фибринолиза. Они не должны применяться без эффективной предварительной антитромботической терапии гепарином.
ФИБРИНОЛИЗ
Приобретенное гипофибриногенемическое состояние у хирургических больных может быть также связано с патологическим фибринолизом. Он может наблюдаться у больных с метастазирующим раком предстательной железы, шоком, сепсисом, гипоксией, злокачественными новообразованиями, при циррозе печени и портальной гипертензии. Отмечается снижение содержания в кров&фибриногена и факторов V и VIII, поскольку все они являются субстратами для фермента плазмина. Тромбоцитопения не сопровождает тяжелые фибринолитические состояния. Необходимо лечение основного заболевания (если оно выявлено), вызвавшего это состояние. Также в качестве ингибитора фибринолиза может быть полезным применение е-аминокапроновой кислоты.
МИЕЛОПРОЛИФЕРАТИВНЫЕ ЗАБОЛЕВАНИЯ
Лечение тромбоцитопении может заключаться в терапии вызвавшего ее основного заболевания. В идеале гематокрит должен контролироваться так, чтобы его уровень не превышал 48%, а количество тромбоцитов - 400 000 в 1 мм 3 . При анализе результатов лечения больных полицитемией, подвергшихся крупным хирургическим операциям, у 46% были отмечены послеоперационные осложнения с 16% летальности (из которых у 80% мероприятий по снижению цитоза крови не осуществлялось). Из числа осложнений с убывающей частотой у них встречались кровотечения, тромбозы и инфекции. Была доказана необходимость использования у таких больных в предоперационном периоде дезагрегантов (аспирин, дипиридамол).
ЗАБОЛЕВАНИЯ ПЕЧЕНИ
Тяжелые заболевания печени могут приводить к снижению в ней синтеза факторов II, V, VII, X и XIII. Может быть также усилен фибринолиз из-за снижения разрушения в печени активаторов плазминогена.
АНТИКОАГУЛЯНТНАЯ ТЕРАПИЯ И КРОВОТЕЧЕНИЯ
Спонтанное кровотечение может быть осложнением антикоагулянтной терапии и возникать с частотой, пропорциональной дозам применяемых антикоагулянтов. Риск тромбоэмболических осложнений возрастает, когда анти-коагулянтная терапия внезапно прекращается, и может быть результатом «феномена отдачи». Если время образования свертка у больного, получающего гепарин, больше 25 мин или если ПВ не превышает 1,5-кратного увеличения по сравнению с нормой, может быть необходимой реверсия антикоагулянтной терапии. Эта реверсия также должна быть осуществлена, если больному предстоит неотложное оперативное вмешательство. Гепарин может быть нейтрализован протамин-сульфатом в пропорции 1 мг на 1 ед. гепарина. Кровотечение нередко бывает связано с гипопротромбинемией, если концентрация протромбина приближается к 15%. Применение варфа-рина должно быть прекращено за несколько дней до операции. Если требуется проведение неотложной операции, показано парентеральное введение витамина К. Реверсия гепарина может занять до 6 ч, поэтому может понадобиться свежезамороженная плазма.
Местный гемостаз
Целью местного гемостаза является предотвращение кровотечения из рассеченных или пересеченных сосудов. Приемы местного гемостаза могут быть подразделены на механические, термические и химические.
Механический гемостаз. Наиболее старым приемом, направленным на закрытие кровоточащего сосуда или на предотвращение попадания крови в область разрыва, является прижатие сосуда пальцем. Оно имеет преимущество перед целым рядом других приемов механического гемостаза. Диффузное кровотечение из множества мелких рассеченных сосудов может быть остановлено механически, включая приложение давления непо-, средственно в зоне кровотечения, приложение его на расстоянии от этой зоны или приложение его на обширной площади. Прямое едавление сосудов предпочтительнее, поскольку лишено опасности возникновения некроза тканей, возможного при применении жгута. Компрессионные пневмокостю-мы применяются для сдавления тканей на обширной площади. Кровоостанавливающий зажим представляет собой механическое устройство для временной" остановки кровотечения из культи сосуда. Наложение лигатуры заменяет его в качестве средства окончательной остановки кровотечения из единичных сосудов.
Термический гемостаз. Термокоагуляция вызывает гемостаз за счет денатурации белков, что приводит к свертыванию крови в ткани на большой площади. Охлаждение ткани также применяется для остановки кровотечения и действует за счет местного повышения гематокрита в сосудах и снижения в них кровотока за счет вазоконстрикции. В криогенной хирур^ гии применяются температуры от -20 до -180 °С.
Химический гемостаз. Из применяемых препаратов одни являются вазоконстрикторами, другие - прокоагулянтами, третьи обладают гигроскопическими свойствами, что помогает запломбировать разорванные сосуды. Адреналин - вазоконстриктор, но из-за его выраженной способности всасываться в кровь и вызывать системные эффекты он в основном применяется только в зонах слабого выделения крови или подкравлива-ния при манипуляциях со слизистыми оболочками. К местным гемостати-ческим материалам относятся желатиновая пенка, целлюлоза и препараты коллагена.
Трансфузии
Примерно 14% производимых стационарно операций сопровождается гемо-трансфузиями. Кровь обеспечивает ткани организма кислородом, необходи-мымудля метаболизма, и удаляет двуокись углерода.
Заместительная терапия. Консервированная цельная кровь хранится при температуре 4 °С, при этом максимальный срок ее хранения составляет 35 сут. До 70% перелитых эритроцитов остается в крови в течение 24 ч после гемотрансфузии; примерно 50% эритроцитов выживает в течение 60 сут. Показания к переливанию консервированной крови ограниченны. Такая кровь - плохой источник тромбоцитов. Факторы И, VII, IX и XI хорошо в ней сохраняются, фактор VIII быстро разрушается. В процессе хранения цельной крови метаболизм эритроцитов и плазменных белков нарушается, результатом чего являются химические изменения плазмы, такие как повышение содержания в ней молочной кислоты, калия и аммиака и снижение рН.
Определение группы крови и перекрестная проба на совместимость. Серологическое определение совместимости крови донора и реципиента по группам А, В, 0 и резус-фактору (Rh) относится к стандартной процедуре. Как правило, Rh-отрицательным больным должна переливаться только Rh-отрицательная кровь. У пациентов, которым производятся повторные переливания крови, сыворотка для анализа должна быть взята не ранее, чем за 48 ч до проведения перекрестной пробы на совместимость. Если известно, что у предполагаемого реципиента кровь группы А или В, предпочтительной является группа А.
Свежая цельная кровь. Этим термином обозначают кровь, переливаемую в первые 24 ч после ее забора у донора.
Эритроцитарная масса и криоконсервированные эритроциты. Эрит-роцитарная масса составляет примерно 70% от объема цельной крови. Использование криоконсервированных эритроцитов значительно снижает риск переливания крови с антигенами, к которым больной был ранее сенсибилизирован.
Выживаемость эритроцитов ири таких трансфузиях выше, при этом обеспечивается поддержание нормальных концентраций АТФ и 2,3-ДФГ.
Тромбоцитарные массы. Переливание этих препаратов должно производиться при:
Тромбоцитопении, связанной с массивной кровопотерей, возмещенной консервированной кровью;
Тромбоцитопении, связанной с неадекватной продукцией тромбоцитов;
Качественных изменениях свойств тромбоцитов.
Изоантитела выявляются примерно у 5% больных после 1-10 трансфузий, у 20% - после 10-20 и у 80% больных, перенесших более 100 трансфузий. Переливание тромбоцитарной массы, подобранной по HLA, сводит проблему к минимуму.
Свежезамороженная плазма и плазмозаменители. Для того чтобы факторы V и VIII были активными, требуется переливание свежей или свежезамороженной плазмы. Риск возникновения у реципиента гепатита такой же, как и при переливании цельной крови или эритроцитарной массы. В неотложных ситуациях должен переливаться Рингер-лактат в объеме, в 2-3 раза превышающем рассчитанный объем кровопотери. Переливание декстранов или Рингер-лактата вместе с альбумином можетприменяться для быстрого увеличения объема циркулирующей-плазмы.
Концентраты. Антигемофильные концентраты изготавливаются из плазмы, при этом их эффект в 20-30 раз превышает таковой после применения свежезамороженной плазмы. Простейшим концентратом фактора VIII является плазменный криопреципитат.
Альбумин также может использоваться как концентрат (25 г по своему осмотическому потенциалу эквивалентны 500 мл плазмы) с тем преимуществом, что при этом реципиент не рискует быть зараженным гепатитом.
Показания для возмещения крови или ее элементов
Возмещение объема. Наиболее частым показанием для гемотрансфузии у хирургических больных является восстановление циркулирующего объема крови. Для оценки кровопотери может быть использован показатель гематокрита, но после массивной кровопотери требуется до 72 ч, чтобы в крови установилось новое равновесие.
Обычно у человека рефлекторные механизмы позволяют организму приспособиться к умеренной потере крови. Выраженная гипотония развивается только после потери примерно 4б% объема крови. Кровопотеря во время операции может быть оценена путем взвешивания салфеток. Измеренная разница между их влажной и сухой массами составляет около 70% от
реально вытекшей крови. У больных, которые до операции имели нормаль.-ные показатели крови, рекомендуются способы возмещения кровопотери, которые отражены в табл. 3.1.
Улучшение возможности крови по транспортировке кислорода.
Трансфузии должны применяться только тогда, когда вследствие возникшей анемии содержащееся в крови количество эритроцитов оказывается адекватным состоянию больного. В принципе, увеличение содержания гемоглобина выше 70-80 г/л дает незначительный дополнительный эффект. Заменитель цельной крови Fluosol-DA обеспечивает транспортировку кислорода, причем он не содержит продуктов переработки крови.
Возмещение факторов свертывания. Инфузии тромбоцитар-ных масс или факторов свертывания крови могут потребоваться при лечении некоторых геморрагических состояний. Свежезамороженная плазма используется для лечения коагулопатий у больных с заболеваниями печени, но ete эффективность, крайне низка. Упорное повторение тестов на ПВ и ПТВ в ожидании эффекта от свежезамороженной плазмы не может быть оправдано. Если требуется фибриноген, его содержание в плазме должно поддерживаться на уровне, превышающем 1 г/л.
Массивные гемотрансфузии. Этим термином обозначаются однократные переливания более 2500 мл крови или более 5000 мл за 24 ч. При таких гемотрансфузиях может встретиться масса проблем, таких как тромбоцитопения, ухудшение функции тромбоцитов, дефицит факторов V, VIII и XI и накопление в крови кислоты, используемой для консервирования крови. При массивных гемотрансфузиях следует пользоваться подогревателем, чтобы переливаемая кровь была теплой, поскольку гипотермия может привести к снижению сердечного выброса и ацидозу.
Осложнения
Гемолиз, связанный с переливанием несовместимой крови, обычно проявляется чувством тепла и боли в месте расположения иглы или катетера, покраснением лица, болью в области поясницы и сжимающей болью в груди. Помимо этого, у пациента могут развиться озноб, лихорадка и нарушения дыхания. У больных, находящихся под наркозом, двумя признаками гемолиза являются патологическая кровоточивость и прогрессирующая, гипотония при адекватном возмещении кровопотери. Проявления гемолиза заключаются в возникновении олигурии, гемоглобинурии, гипотонии, желтухи, тошноты и рвоты.
Летальность при гемотрансфузионных конфликтах высока. Даже при подозрении на возникновение конфликта переливание крови должно быть немедленно прекращено. Образцы крови реципиента и донора должны быть направлены для сравнения с предтрансфузионными образцами. Должен быть организован мониторинг функции почек: поражение почек определяется по темпам выделения мочи и уровню рН. Создание щелочной реакции в мочевом фильтрате предотвращает преципитацию гемоглобина в просветах почечных канальцев.
Таблица 3.2. Осложнения гемотрансфузии
Лихорадочные и аллергические реакции. Эти реакции встречаются примерно в 1% случаев гемотрансфузий. Они проявляются сыпью и лихорадкой, возникающими через 60-90 мин после начала переливания крови. Иногда аллергические реакции могут быть крайне тяжелыми и протекать в форме анафилактического шока. Лечение заключается во введении антигис-таминных препаратов, адреналина и стероидов, в зависимости от тяжести реакции.
Инфицирование. Посттрансфузионный вирусный гепатит принадлежит к наиболее частым фатальным осложнениям гемотрансфузий. Также может произойти передача других вирусных (цитомегаловирусы, вирус иммунодефицита человека и др.) и различных бактериальных инфекций.
Другими, менее серьезными, осложнениями являются:
Эмболия: 4 порции крови, объемом менее 200 мл, обычно хорошо переносятся больными;
Перегрузка объемом: риск для больного определяется наличием функциональных резервов миокарда;
Бактериальный сепсис: преобладают грамотрицательные микробы и Pseudomonas;
- тромбофлебит: чаще встречается при продолжительных инфузиях.
ИССЛЕДОВАНИЯ СИСТЕМЫ ГЕМОСТАЗА
Исследуемый материал - кровь с цитратом натрия. Забор крови - в день выполнения анализа.
В течение 10 часов до сдачи анализов не допускается прием пищи и жидкости (сок, чай, кофе), алкоголя. Можно пить простую воду. Если исследование назначается на фоне приема препаратов, влияющих на свертывание крови, необходимо отметить это в направлении.
ВОЛЧАНОЧНЫЙ АНТИКОАГУЛЯНТ (ВА, Lupus anticoagulants, LA)
Волчаночный антикоагулянт (ВА) - важнейший скрининговый и подтверждающий тест в диагностике антифосфолипидного синдрома (АФС). ВА получил свое название в связи с тем, что впервые был выделен из крови людей, страдающих системной красной волчанкой (СКВ).
ВА - это антифосфолипидные антитела класса IgG, препятствующие связыванию витамин-К-зависимых факторов свертывания с отрицательно заряженными фосфолипидами. ВА подавляет в крови реакцию превращения протромбина в тромбин, увеличивая общее время свертывания. Таким образом, ВА повышает риск тромбоэмболии и может быть причиной тромбозов.
Постоянное определение в крови ВА свидетельствует о риске возникновения тромбозов, особенно при системных, аутоиммунных заболеваниях, антифосфолипидном синдроме, у больных СПИДом. Присутствие ВА связано с риском невынашивания беременности, повторных самопроизвольных абортов во II триместре беременности и преждевременных родов вследствие тромбоза плацентарных сосудов.
Показания к исследованию: ранние и особенно рецидивирующие венозные и артериальные тромбозы различной локализации, тромбоэмболии, динамические нарушения мозгового кровообращения и ишемические инсульты; повторяющееся невынашивание беременности (внутриутробная гибель плода, выкидыши), ложноположительная реакция Вассермана; тромбоцитопения; необъяснимое увеличение времени свертывания крови.
Положительный результат:
. Первичные аутоиммунные патологии: системная красная волчанка (СКВ), антифосфолипидный сидром (АФС), ревматоидный артрит, язвенный колит, множественная миелома, злокачественные новообразования и др.
. Вторичный АФС, связанный с перенесенными вирусными и иными инфекциями, меняющими иммунный статус организма.
. Осложнение вследствие приема некоторых медицинских препаратов (аминазин).
Так как наличие в крови ВА подвержено воздействию множества факторов, его обнаружение не является достаточным основанием для постановки диагноза, а служит поводом для прохождения более тщательного обследования.
При подготовке исследованию необходимо отменить прием гепарина (за 2 дня) и кумариновые препараты (за 2 недели до взятия крови) - возможны ложноположительные результаты.
D-ДИМЕР (D-DIMER)
D-димер - специфический продукт деградации фибрина, входящий в состав тромба. Образуется в процессе лизиса сгустка крови под влиянием плазмина и некоторых неспецифических фибринолитиков. Концентрация D-димера в сыворотке пропорциональна активности фибринолиза и количеству лизируемого фибрина. позволяет судить об интенсивности процессов образования и разрушения фибриновых сгустков.
Определение уровня D-димера является высокоспецифичным и чувствительным маркером тромбообразования. Однако его уровень повышается и при патологических состояниях, сопровождающихся усиленным фибринолизом: геморрагические осложнения, инфекции, заживлении ран, обширные хирургические вмешательства, наличии в крови ревматоидного фактора и т.п.
АЧТВ (активированное частичное тромбопластиновое время)
АЧТВ используется как скрининговый тест для оценки внутреннего каскада свертывания плазмы, скрининговой диагностики волчаночного антикоагулянта и контроля гепаринотерапии.
АЧТВ - более значимый тест для первичного выявления патологии, чем протромбиновое время, так как выявляет относительно часто встречающуюся гемофилию А и В и наличие волчаночного антикоагулянта.
Укорочение АЧТВ: тромбозы, тромбоэмболии; ДВС-синдром (гиперкаогуляционная фаза); возможно при нормально протекающей беременности.
Удлинение АЧТВ: гемофилия А и В (при нормальных результатах протромбинового теста); терапия нефракцио-нированным гепарином; лечение антикоагулянтами непрямого действия; ДВС-синдром (фаза гипокоагуляции); наличие волчаночного антикоагулянта; дефицит факторов II, V, X в случае сопутствующей гипокоагуляции в протромби-новом тесте; дефицит фактора Виллебранда; дефекты при взятии крови для исследования (гемолиз, передозировка цитрата натрия, забор крови из гепаринизированного катетера).
ФИБРИНОГЕН
Фибриноген - важнейший фактор риска развития тромбозов. Кроме того, фибриноген является белком острой фазы и повышается при воспалительных заболеваниях различной этиологии.
Снижение концентрации фибриногена: острый ДВС-синдром; дисфибриногенемии.
Повышение
концентрации фибриногена: инфекционные, воспалительные и аутоиммунные процессы; подострый и хронический ДВС-синдром; нормально протекающая беременность; курение.
Повышение уровня фибриногена у больных сердечно-сосудистыми заболеваниями часто предшествует развитию инфаркта миокарда и инсульта (особенно у пациентов молодого и среднего возраста).
ПРОТРОМБИНОВОЕ ВРЕМЯ (протромбиновый индекс по Квику + МНО)
Протромбиновое время (ПВ) - широко используемый тест для оценки внешнего каскада свертывания. ПВ используется для определения активности фактора VII, контроля за лечением непрямыми антикоагулянтами, при скрининге системы гемостаза.
Существует два стандартных способа представления результатов этого теста:
. Протромбин по Квику (%) отражает содержание факторов свертывания.
. МНО - международное нормализованное отношение (INR - International Normalized Ratio) используется для контроля за антикоагулянтной терапией. МНО - математическая коррекция, при помощи которой производится стандартизация протромбинового времени, что позволяет сравнивать результаты, полученные в разных лабораториях.
МНО и протромбин по Квику коррелируют отрицательно - снижение протромбина по Квику соответствует повышению МНО.
Укорочение ПВ: активация внешнего механизма свертывания при различных видах внутрисосудистого свертывания крови; последние недели беременности, прием пероральных контрацептивов.
Удлинение ПВ: прием антикоагулянтов непрямого действия (варфарин, синкумар, пелентан и др.); болезни печени и желчных путей; лечение нефракционированным гепарином; ДВС-синдром (переходная фаза и фаза гипокоагуляции); наличие в крови волчаночного антикоагулянта (возможно); дефекты при взятии крови для исследования (гемолиз, передозировка цитрата натрия, забор крови из гепаринизированного катетера).
ТРОМБИНОВОЕ ВРЕМЯ
Тест характеризует конечный этап процесса свертывания - превращение фибриногена в фибрин под действием тромбина, на него влияет концентрация фибриногена в плазме и наличие продуктов деградации фибрина.
ТВ определяют, если ПТ и АЧТВ выше нормальных значений.
Укорочение ТВ: гиперфибриногенемия; острый и подострый ДВС-синдром (гиперкоагуляционная фаза).
Удлинение ТВ: лечение обычным гепарином; развитие острого ДВС-синдрома; тромболитическая терапия; наличие патологических ингибиторов полимеризации фибрина (продуктов деградации фибриногена/фибрина, аномальных антикоагулянтов); дефекты при взятии крови для исследования (гемолиз, передозировка цитрата натрия, забор крови из гепаринизированного катетера).
АНТИТРОМБИН III
Антитромбин III (АТ III) - основной эндогенный антикоагулянт, ингибитор плазменных факторов свертывания крови, плазменный кофактор гепарина.
АТ III - альфа2-глобулин с молекулярной массой 58000 дальтон, синтезируется в эндотелии сосудов и клетках печени. Оказывает основное угнетающее (антикоагуляционное) действие на процессы свертывания крови, нейтрализуя активность тромбина и других активированных факторов свертывания крови (VIIа, IXа, Xа, XIа, XIIа). При самостоятельном действии АТ III его эффект нарастает медленно, а при наличии гепарина процесс инактивации плазменных факторов свертывания крови развертывается очень быстро. Однако в случае значительного снижения уровня АТ III гепарин почти не оказывает своего антикоагулянтного действия.
Снижение уровня АТ III свидетельствует о риске возникновения тромбоза. Низкий уровень АТ III в ранние сроки беременности может быть причиной развития тромботических поражений плаценты и возникновения нарушений плацентарной функции.
применение или планирование антикоагулянтной терапии; планирование беременности; подбор оральных контрацептивов; планирование обширных хирургических вмешательств; выявление наследственного или приобретенного дефицита АТ III.
Повышение концентрации АТ III: воспалительные процессы; острый гепатит; холестаз; дефицит витамина К; прием антикоагулянтов; тяжелый острый панкреатит; рак поджелудочной железы; холестаз; менструация; прием анаболических стероидов.
Снижение концентрации АТ III:
врожденный (наследственный) дефицит или аномалии АТ III (снижение активности или чувствительности к гепарину); атеросклероз; последний триместр беременности; после хирургических операций, заболевания печени с нарушением ее функции; нефротический синдром; острый ДВС-синдром; тромбоэмболия; сепсис; введение гепарина; прием пероральных контрацептивов (эстрогенов); кортикостероидов.
Небольшое снижение концентрации АТ III наблюдается в середине менструального цикла, в пред- и послеродовом периоде, при поздних токсикозах беременности, в послеоперационном периоде. Эти сдвиги более выражены у пациентов с группой крови А(II).
ПРОТЕИН С
Протеин C (активируемый фактор свертывания XIV, Рrotein C) - основной физиологический антикоагулянт. Является витамин-К-зависимым белком, синтезируется в печени. Протеин C связывается с белком на эндотелиальных клетках тромбомодулином и под действием тромбина превращается в активную протеазу (активированный протеин С). Взаимодействуя с протеином S, активированный протеин С расщепляет факторы коагуляции Va и VIIIа, прекращая образование фибрина. Кроме того, активированный протеин С стимулирует выделение тканевого активатора плазминогена эндотелиальными клетками; может стимулировать фибринолиз.
Показания к назначению исследования: планирование и применение лечения антикоагулянтами непрямого действия, оценка свертывающей системы крови. При назначении высоких доз антикоагулянтов непрямого действия без поддержки гепарином, при активированной системе прокоагулянтов уровень протеина С снижается очень быстро. Одновременно концентрации других витамин-К-зависимых факторов свертывания (в том числе протромбина) остаются еще в пределах нормы. Быстрое снижение концентрации протеина С может привести в этом случае к массивному тромбообразованию (вплоть до некрозов кожи в результате рикошетных тромбозов).
Иногда при терапии непрямыми антикоагулянтами выявляются чрезвычайно низкие цифры содержания протеина С. Это может быть связано не только с истинным дефицитом протеина С, но и с развитием резистентности фактора Vа к активированному протеину С.
Повышение концентрации протеина С: беременность.
Снижение концентрации (активности) протеина С:
врожденный (наследственный) дефицит или аномалии протеина С; геморрагическая болезнь новорожденных; заболевания печени с нарушением ее функции; ДВС-синдром; нефротический синдром; острая дыхательная недостаточность; менингококковый сепсис; гемодиализ; лечение L-аспарагиназой; лечении антикоагулянтами непрямого действия; послеродовый и послеоперационный период; присутствие в крови волчаночного антикоагулянта.
Также снижение концентрации протеина С отмечается при мутации фактора V свертывания крови (лейденской), при которой этот фактор становится устойчивым к действию протеина С.
Рекомедации: поскольку кофактором протеина С является протеин S целесообразно параллельно определять оба показателя.
ПРОТЕИН S
Протеин S - фактор протромбинового комплекса. Синтезируется в гепатоцитах, эндотелиальных клетках, мегакариоцитах, клетках Лейдинга, а также в клетках мозга. В плазме крови существует в двух формах: свободной - функционально активной (40%) и инактивированной, связанной с β -цепями C4b-связывающего белка (60%). При этом лишь свободная форма протеина S является кофактором активированного протеина С для ингибирования процесса коагуляции.
Вместе с протеином С и антитромбином III протеин S является одним из основных факторов (ингибиторов) коагуляции. Поэтому при введении непрямых антикоагулянтов его уровень в крови (как и протеина С) снижается. Протеин S ускоряет связывание протеина С с мембранами тромбоцитов и способствует ингибированию факторов Va и VIIIа. Дефицит протеина S (как и протеина С и антитромбина III) предрасполагает к повышению свертываемости и развитию тромбозов.
Показания к назначению исследования: планирование и применение лечения антикоагулянтами непрямого действия, оценка свертывающей системы крови.
Повышение концентрации протеина S: прием пероральных контрацептивов.
Снижение концентрации (активности) протеина S: врожденный (наследственный) дефицит; врожденное (наследственное) уменьшение свободной фракции протеина S; заболевания печени с нарушением ее функции; ДВС-синдром; нефротический синдром; системная красная волчанка; лечение L-аспарагиназой; лечении антикоагулянтами непрямого действия; прием пероральных контрацептивов (эстрогенов); беременность, послеродовый период; наличие аутоантител к протеину S.
Рекомедации: поскольку протеин S является кофактором протеина С целесообразно параллельно определять оба показателя.
